En los últimos años, la inmunoterapia ha revolucionado el campo del tratamiento del cáncer. Sin embargo, las reacciones inflamatorias en los tejidos sanos desencadenan con frecuencia efectos secundarios que pueden ser graves y llevar a la interrupción permanente del tratamiento. Esta toxicidad sigue siendo poco conocida y constituye un importante obstáculo para el uso de la inmunoterapia.
Científicos de la Universidad de Ginebra (UNIGE), en Suiza, y de la Facultad de Medicina de Harvard, en Estados Unidos, han logrado establecer las diferencias entre las reacciones inmunitarias deletéreas y las dirigidas a las células tumorales que se buscan. Al parecer, aunque los mecanismos inmunitarios son similares, las poblaciones celulares implicadas son diferentes. Este trabajo, publicado en la revista Science Immunology, permite prever tratamientos mejor dirigidos, más eficaces y menos peligrosos para los enfermos de cáncer.
Basadas en la estimulación masiva del sistema inmunitario del paciente, las inmunoterapias han salvado muchas vidas, pero no están exentas de consecuencias.
"Cuando el sistema inmunitario se activa de forma tan intensa, la reacción inflamatoria resultante puede tener efectos nocivos y, en ocasiones, causar daños importantes en los tejidos sanos", afirma Mikaël Pittet, titular de la Cátedra de Onco-Inmunología de la Fundación ISREC en el Departamento de Patología e Inmunología de la Facultad de Medicina de la UNIGE y en el Centro de Investigación Traslacional en Onco-Hematología, y miembro del Centro Oncológico Suizo Leman.
Los investigadores han logrado establecer las diferencias entre las reacciones inmunitarias deletéreas y las dirigidas a las células tumorales
"Por lo tanto, queríamos saber si existen diferencias entre una respuesta inmunitaria deseada, cuyo objetivo es eliminar el cáncer, y una respuesta no deseada, que puede afectar al tejido sano -añade-. La identificación de elementos distintivos entre estas dos reacciones inmunitarias permitiría, en efecto, el desarrollo de nuevos enfoques terapéuticos más eficaces y menos tóxicos".
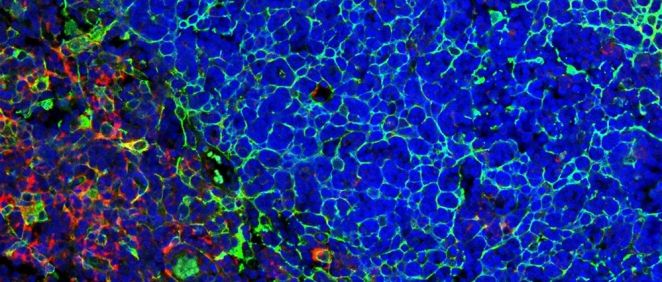
A partir de muestras de biopsias de hígado de pacientes tratados en el CHUV y el HUG que habían sufrido estas reacciones tóxicas, los científicos estudiaron los mecanismos celulares y moleculares en juego para revelar similitudes y disimilitudes.
En una respuesta tóxica relacionada con la inmunoterapia, dos tipos de células inmunitarias -las poblaciones de macrófagos y neutrófilos- parecen ser las responsables de atacar el tejido sano, pero no participan en la eliminación de las células cancerosas. En cambio, otro tipo de células -una población de células dendríticas- no participa en el ataque al tejido sano, pero es esencial para eliminar las células cancerosas.
"Las inmunoterapias pueden desencadenar la producción de proteínas especializadas que alertan al sistema inmunitario y desencadenan una respuesta inflamatoria, explica Mikaël Pittet. En un tumor, estas proteínas son bienvenidas porque permiten al sistema inmunitario destruir las células cancerosas.
Sin embargo, en el tejido sano, la presencia de estas mismas proteínas puede provocar la destrucción de las células sanas -prosigue-. El hecho de que estas proteínas inflamatorias sean producidas por células tan diferentes en los tumores y en el tejido sano es, por tanto, un hallazgo interesante".
Las células dendríticas son muy raras, mientras que los macrófagos y los neutrófilos son mucho más comunes. Algunos macrófagos están presentes en la mayoría de nuestros órganos desde las etapas de desarrollo embrionario y permanecen allí durante toda nuestra vida.
Contrariamente a lo que se pensaba, estos macrófagos no inhiben necesariamente la inflamación, sino que, estimulados por las inmunoterapias, pueden desencadenar una respuesta inflamatoria nociva en el tejido sano en el que residen, lo que explica que la toxicidad pueda afectar a distintos órganos.
Cuando los macrófagos son activados por los fármacos, producen proteínas inflamatorias. Éstas, a su vez, activan a los neutrófilos, que ejecutan la reacción tóxica. "Esto abre la posibilidad de limitar los efectos secundarios de la inmunoterapia mediante la manipulación de los neutrófilos", afirma Mikaël Pittet.
El control de los neutrófilos permitiría superar la toxicidad de los tejidos sanos y limitar el control de las células cancerosas
El equipo de investigación confirmó su descubrimiento estudiando las reacciones inmunitarias de ratones cuya actividad celular fue modulada con herramientas genéticas. Pudieron identificar una laguna que podría aprovecharse para eliminar estos efectos secundarios. En efecto, los neutrófilos producen algunos factores importantes para el desarrollo de la toxicidad, entre ellos el TNF-a, que podría ser una diana terapéutica.
Los inhibidores del TNF-a ya se utilizan para modular la respuesta inmunitaria en personas con artritis y quizá podrían ser útiles en el ámbito del cáncer para inhibir los efectos tóxicos de los neutrófilos durante la inmunoterapia.
"Además, inhibir los neutrófilos podría ser una forma más eficaz de combatir el cáncer: además de desencadenar una respuesta tóxica, algunas de estas células también promueven el crecimiento de los tumores. Así pues, si logramos controlarlos, podríamos tener un doble efecto beneficioso: superar la toxicidad en los tejidos sanos y limitar el crecimiento de las células cancerosas", concluye Mikaël Pittet.